- Причины гипотиреоза
- Патогенез гипотиреоза во время беременности
- Классификация первичного гипотиреоза
- Симптомы гипотиреоза при беременности
- Последствия гипотиреоза во время беременности
- Диагностика гипотиреоза при беременности
- Лечение гипотиреоза во время беременности
- Профилактика гипотиреоза при беременности
Содержание:
Щитовидная железа — это ключевое звено в эндокринной системе человека. В период вынашивания малыша женщина испытывает не что иное, как стресс, что, безусловно, сказывается на работе гормонов. Гипотиреоз — это заболевание, при котором щитовидная железа не справляется со своей работой: количество вырабатываемых гормонов недостаточно для полноценного функционирования организма. Это состояние широко распространено среди беременных и повышает вероятность неблагоприятных исходов.
Причины гипотиреоза
Гипотиреоз — это дефицит тиреоидных гормонов.
Если заболевание вызвано поражением щитовидной железы, его называют первичным. При вторичном гипотиреозе наблюдается недостаточная продукция ТТГ, но при этом сама щитовидная железа не страдает. На его долю приходится около 1% всех случаев патологии.
К причинам первичного гипотиреоза относятся:
-
хронический аутоиммунный тиреоидит (или его другое название — тиреоидит Хашимото);
-
хирургические вмешательства на щитовидной железе;
-
терапия радиоактивным йодом;
-
деструктивные тиреоидиты: послеродовый, подострый, «молчащий»;
-
аномалии развития щитовидной железы: дисгенезия и эктопия;
-
тяжелый дефицит йода;
-
врожденные дефекты биосинтеза гормонов щитовидной железы.
Основные причины вторичного гипотиреоза:
-
опухоли гипоталамо-гипофизарной области;
-
травматическое или лучевое повреждение гипофиза;
-
сосудистые нарушения: ишемические и геморрагические поражения;
-
врожденное нарушение синтеза ТТГ и/или ТТГ-рилизинг-гормона;
-
медикаментозные и токсические воздействия: допамин, глюкокортикоиды, препараты тиреоидных гормонов.
Патогенез гипотиреоза во время беременности
Щитовидная железа в период беременности подстраивается под повышенные требования организма будущей мамы.
С ранних сроков эстроген стимулирует выработку ТТГ, что, в свою очередь, приводит к повышению общего уровня Т3 и Т4. Во 2- и 3-м триместрах активируются плацентарные ферменты, что служит дополнительным стимулом для синтеза Т4. Все эти физиологические изменения приводят к увеличению размеров щитовидной железы у 15% беременных, которые возвращаются к норме в послеродовом периоде.
Щитовидная железа плода развивается с 7-й недели беременности, а секреция гормонов начинается после 18–20 недель. Но полноценно обеспечить потребности растущего малыша его собственные Т3 и Т4 не могут. Поэтому за метаболизм в организме ребенка отвечают материнские тиреоидные гормоны, поступающие через плаценту.
Когда щитовидная железа женщины не может выработать достаточно гормонов, развивается гипотиреоз. Важно понимать, что плод также не получает необходимой порции гормонов, что неблагоприятно отражается на его росте и развитии.
Классификация первичного гипотиреоза
Существует две степени тяжести первичного гипотиреоза: субклинический и манифестный.
В результате гипотиреоза концентрация ТТГ растет. Это стимулирует щитовидную железу к дополнительному синтезу гормонов. Когда выработка Т4 поддерживается в пределах нормальных значений, гипотиреоз называют субклиническим. Но если с течением времени щитовидная железа продолжает страдать, уровень Т4 начинает падать и развивается явный, или манифестный, гипотиреоз.
Таблица 1. Классификация первичного гипотиреоза
| Степень тяжести | Лабораторные изменения |
|---|---|
|
Субклинический |
ТТГ выше нормы, Т4 свободный в норме |
|
Манифестный (явный) |
ТТГ выше нормы, Т4 свободный ниже нормы |
Субклинический гипотиреоз встречается у 2–3% беременных, а распространенность манифестной формы составляет 0,3–0,5%.
Симптомы гипотиреоза при беременности
К общим клиническим признакам гипотиреоза при беременности относятся:
-
слабость;
-
снижение выносливости;
-
дневная сонливость;
-
снижение памяти;
-
медлительность;
-
плохая переносимость низких температур;
-
увеличение веса;
-
отеки нижних конечностей, лица, языка;
-
сиплый голос;
-
выпадение волос;
-
сухая кожа;
-
снижается потоотделение;
-
одышка;
-
повышенное или пониженное артериальное давление;
-
запоры.
Симптомы гипотиреоза многообразны и неспецифичны. Они никогда не встречаются все одновременно и возникают при многих других заболеваниях. Поэтому субклинический гипотиреоз, в отличие от манифестного, может протекать бессимптомно. Клинические проявления при постановке диагноза уходят на второй план, а главное место отводится результатам лабораторных анализов.
Последствия гипотиреоза во время беременности
Тиреоидные гормоны играют особую роль в развитии мозга ребенка, поэтому нарушение в работе щитовидной железы неблагоприятно отражается на закладке органов малыша и, в частности, тормозит формирование центральной нервной системы.
Особенно важно установить диагноз и начать лечить гипотиреоз в первом триместре беременности, так как на этом сроке щитовидная железа малыша еще находится в зачатке и его нервная система развивается благодаря гормонам матери.
Как манифестный, так и субклинический гипотиреоз при беременности чреваты такими осложнениями, как:
-
невынашивание беременности;
-
преждевременные роды;
-
гестационная артериальная гипертензия;
-
преэклампсия;
-
анемия;
-
отслойка нормально расположенной плаценты;
-
послеродовые кровотечения;
-
рождение маловесного плода;
-
внутриутробная гибель плода;
-
дыхательные нарушения у новорожденного;
-
задержка развития речи;
-
отставание в интеллектуальном развитии.
Эти последствия обычно возникают при тяжелом нелеченном гипотиреозе в период вынашивания малыша. Поэтому своевременный скрининг и назначение адекватной терапии позволяют с высокой долей вероятности избежать осложнений.
Диагностика гипотиреоза при беременности
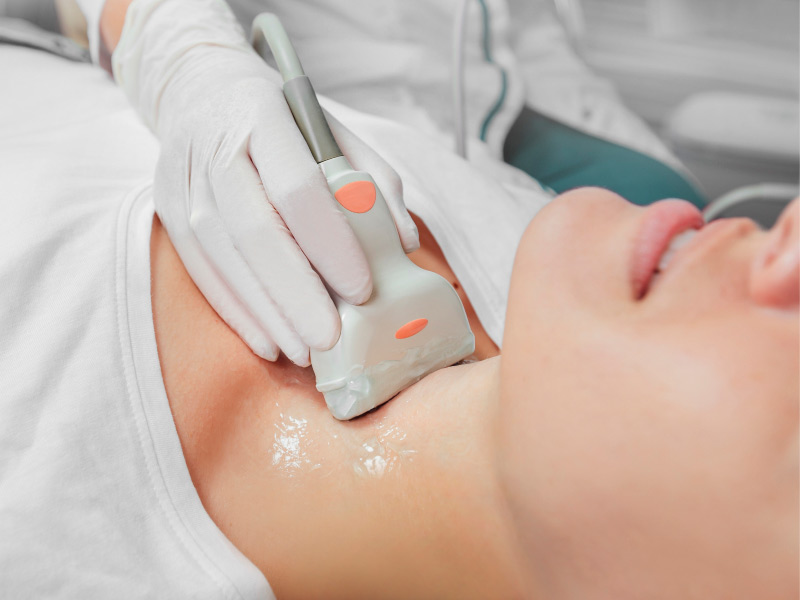
Симптомы гипотиреоза сильно варьируют, а у некоторых будущих мам могут и вовсе отсутствовать. Поэтому основной акцент при постановке диагноза делается на лабораторных исследованиях. В дополнение беременным проводят ультразвуковое исследование щитовидной железы.
Если врач подозревает у будущей мамы гипотиреоз, то полноценный диагностический комплекс включает в себя:
-
Оценку уровня ТТГ и свободного Т4 в сыворотке крови — это позволяет определить уровень поражения и степень тяжести гипотиреоза.
-
Оценку концентрации антител к ТПО в сыворотке крови — для определения причины гипотиреоза (высокий уровень антител свидетельствует об аутоиммунном тиреоидите) и дальнейшего прогноза заболевания (при субклиническом гипотиреозе наличие АТ к ТПО служит предиктором перехода его в манифестный гипотиреоз).
-
УЗИ щитовидной железы — к показателям аутоиммунного процесса относится диффузное снижение эхогенности и неоднородность ткани органа.
Обратите внимание!
Уровень ТТГ при гипотиреозе выше, чем 2,5–4,0, а Т4 может быть как в пределах нормы, так и ниже допустимых границ.
Важно!
Согласно клиническим рекомендациям МЗ РФ «Нормальная беременность», референсное значение уровня ТТГ у беременной составляет < 3,0 МЕ/мл. При ТТГ ≥ 3,0 МЕ/мл будущую маму направляют на прием к врачу-эндокринологу.
Лечение гипотиреоза во время беременности
Лечение гипотиреоза у беременных назначается с целью адекватной замены гормонов щитовидной железы. При выявлении субклинического или манифестного гипотиреоза женщине понадобится гормональная терапия препаратом левотироксин натрия.
Если мама знает о своей болезни, то в идеале ей нужно оптимизировать дозу лекарства до того, как она забеременеет. Как только женщина узнает о том, что она вынашивает малыша, для поддержания компенсации врач увеличивает дозу препарата на 20–30%.
Что же делать будущим мамам, которые впервые столкнулись с диагнозом «гипотиреоз» при беременности?
Тактика та же. Нужны гормоны.
-
Если уровень ТТГ превышает 10 мМЕ/л в первом триместре беременности, заместительная терапия назначается незамедлительно.
-
Если уровень ТТГ > 4 мЕд/л и < 10 мЕд/л, то будущей маме необходимо проверить уровень АТ-ТПО:
-
при АТ-ТПО (+) — необходимо лечение;
-
при АТ-ТПО (—) — гормональная терапия рекомендована, но рассматривается в индивидуальном порядке.
-
-
Если уровень ТТГ > 2,5 мЕд/л и < 4 мЕд/л, то будущей маме необходимо проверить уровень АТ-ТПО:
-
при АТ-ТПО (+) — гормональная терапия рекомендована, но рассматривается в индивидуальном порядке;
-
при АТ-ТПО (—) — лечение не нужно.
-
Также важно понимать, что витамины для беременных часто содержат железо и кальций, которые ухудшают всасывание гормонов щитовидной железы из желудочно-кишечного тракта. Следовательно, левотироксин и поливитамины следует принимать с интервалом не менее 4 часов.
Не стоит бояться гормонотерапии гестационного гипотиреоза при беременности. Вы восполните дефицит натуральных гормонов, которые в норме должны вырабатываться в вашем организме. При своевременном выявлении гипотиреоз очень хорошо поддается лечению.
Профилактика гипотиреоза при беременности
Для того чтобы свести к минимуму развитие гестационного гипотиреоза при беременности, необходимо ответственно подойти к зачатию. Согласно клиническому протоколу «Прегравидарная подготовка» 2020 года, всем женщинам на этапе планирования беременности рекомендовано сдать анализ крови на исследование уровня тиреотропного гормона. Ранняя диагностика и компенсация субклинического гипотиреоза способствуют успешному зачатию и вынашиванию ребенка.
Во избежание дефицита йода будущим мамам с момента планирования и весь период беременности рекомендован прием микроэлемента в дозировке 150 мг/сут. Для определения противопоказаний перед тем, как пить йод, необходимо проконсультироваться с врачом.
В период вынашивания малыша особого внимания заслуживают женщины из группы высокого риска по развитию гипотиреоза. К ним относятся будущие мамы, которые сталкивались с:
-
повышенным уровнем антител к ТПО и/или УЗИ-признаками аутоиммунного тиреоидита;
-
операциями на щитовидной железе;
-
терапией радиоактивным йодом в анамнезе.
В вышеперечисленных ситуациях на этапе планирования зачатия необходимо полноценно исследовать работу щитовидной железы: определение в крови ТТГ и свТ4. Далее ТТГ рекомендуется контролировать примерно каждые четыре недели до середины беременности и еще как минимум один раз на сроке 30 недель.
Вокруг гестационного гипотиреоза при беременности ходит очень много пугающих историй. Но данное заболевание довольно-таки легко поддается терапии, а значит, бояться его не стоит. Своевременное выявление и лечение гипотиреоза снижает тяжесть неблагоприятных исходов как для мамы, так и для малыша.